Захворювання, запалення органів травної системи різноманітні. Банальне переїдання, неправильний режим харчування, алкоголь можуть спровокувати серйозні проблеми в системі шлунково-кишкового тракту. Досить частим діагнозом стає панкреатит – запалення підшлункової залози. У таких випадках навіть людям, які не мають відношення до медицини, доводиться розбиратися, що таке панкреатит, дізнаватися причини виникнення хвороби, як його лікувати.
Опис захворювання
Панкреатит – це запальний процес в тілі підшлункової залози. Перебіг захворювання супроводжується ушкодженнями та інших органів. Токсини, що утворюються в результаті патологічних процесів у підшлунковій, потрапляють у кров. Розносяться Кровотоком по всьому організму, можуть пошкодити мозок, викликати полиорганную недостатність (відмова в роботі внутрішніх органів).
Швидкість розвитку хвороби, вираженість симптомів дозволяють розділити панкреатит на:
- гострий;
- рецидивуючий гострий – поділ складно диагностируемо і досить умовно, подібний діагноз ставлять у випадку, якщо після гострої стадії хвороби пройшло менше півроку;
- хронічний – завжди стає наслідком гострого;
- загострення хронічної стадії – визначають у випадках, якщо після початку запального процесу пройшло більш 6-ти місяців.
Перебіг захворювання складний і мінливий, під час хронічного панкреатиту можливе виникнення гострого, такий розвиток хвороби можна класифікувати як загострення хронічної стадії. Кожен випадок вимагає індивідуального підходу, термінового звернення до гастроентеролога для консультації, надання невідкладної допомоги.
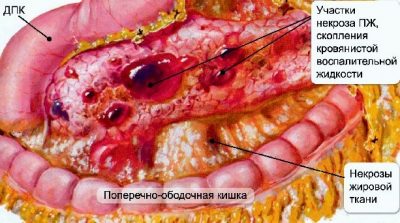
В залежності від того, наскільки широкі пошкодження органу, розрізняють набряковий і деструктивний вид хвороби. Перший проявляється одиничним руйнуванням клітин, що виконують секреторну функцію залози (панкреатоцитов), ураження не великі, симптоми інтоксикації відсутні (немає так званих острівців некрозу). Другий, деструктивний вигляд, більш небезпечний, клінічні прояви виражені гостро. Осередки панкреонекрозу (місця відмерлих, руйнуються клітин) можуть бути:
- дрібними;
- середніми;
- великими;
- тотально-субтотальными (безповоротно гине від 60 до 70% підшлункової залози).
Вивчення хвороби підшлункової залози не припиняється, класифікації панкреатиту постійно змінюються в зв’язку з появою нових фактів — про роботу органу, механізм запального процесу.
Будова та функції підшлункової
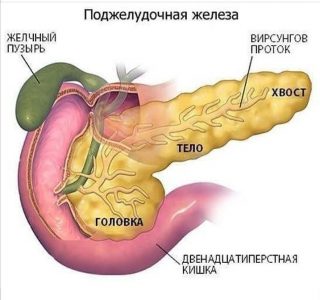
Розташований орган у заочеревинному просторі, за шлунком (не під ним, як думають багато виходячи з назви залози). При відсутності патології колір тканин залози рожево-сірий. Форма – подовжена, часточкову будову. Розташовується в районі рівня 1-2 хребців поперекового відділу, поперечно по відношенню до хребетного стовпа. Умовно поділяється на три відділи:
- хвіст;
- тіло;
- голова.
Підшлункова залоза є органом зовнішньої і внутрішньої секреції. Орган виробляє декілька видів речовин, соків (так званий секрет), одні з яких виводяться у дванадцятипалу кишку і називаються зовнішніми секретами. Інші потрапляють безпосередньо в кров – речовини внутрішньої секреції (гормони).
Зовнішній панкреатичний секрет потрапляє в междольковые протоки, які пов’язані з головним вивідним протокою, що впадають безпосередньо в порожнину дванадцятипалої кишки. Це джерело ферментів, необхідних для перетравлювання їжі, розщеплення білків, жирів, вуглеводів. Містяться в ньому іони бікарбонату необхідні для зміни кислого середовища шлункового соку, що потрапляє в дванадцятипалу кишку.
Клітини підшлункової, які не мають вивідних проток, називаються острівцями Лангерганса, виконують функції внутрішньої секреції, виробляючи глюкагон і інсулін — гормони антагоністи (мають протилежну дію), які виступають основним регулятором обміну (метаболізму) вуглеводів в людському організмі.
Як розвивається панкреатит
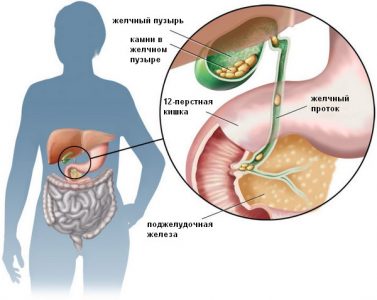
Близько 20% від загального числа запалень підшлункової відбуваються на тлі жовчнокам’яної хвороби. Забиті протоки не дозволяють частково або в повному обсязі зовнішнього секрету залози потрапляти в порожнину дванадцятипалої кишки. Результатом стає скупчення травних ферментів в порожнині органа, запускається процес самопереварювання. У цьому випадку застосовується навіть слово — самознищення органу.
10% випадків відбувається з наступних причин:
- отруєння;
- травми;
- неправильний прийом лікарських препаратів;
- наслідки операцій ШКТ;
- наслідки великої антибіотикотерапії;
- патології сфінктера дванадцятипалої кишки;
- порушення харчування (фаст-фуд, жирна їжа, постійні переїдання тощо).
70% хвороб підшлункової спровоковані регулярної алкогольною інтоксикацією або сильним одноразовим впливом спиртних напоїв на організм.
Не залежно від причин механізм патологічного процесу залишається постійним – самопереваріваніе органу, змінюється тільки ступінь ураження сегментів, вираженість клінічної картини. В результаті запалення тканини залози збільшується в розмірі (набрякають), страждають прилеглі органи, черевна аорта. Відбувається глобальна інтоксикація організму. Відсутність, не своєчасне надання медичної допомоги веде до смерті пацієнта.
Методики діагностики
Діагностика запалення, відбувається в підшлунковій залозі, включає в себе кілька методик. Першими застосовуються опитування, візуальний огляд і пальпація.
При візуальному огляді виявляють:
- на шкірі пацієнта, який звернувся з підозрою на хронічний панкреатит, видно геморагічні (кров’яні) цятки, що нагадують висип, величина їх коливається від 1 до 4 мм — вони з’являються внаслідок попадання в кров ферментів, що викликають руйнування стінок капілярних судин;
- блідість, сірий відтінок шкіри.
Пальпація дозволяє виявити об’єктивні симптоми:
- болі в областях проекції головки, хвоста підшлункової залози (симптоми Дежардена, Шаффара та ін);
- гипотрофическое зміна (витончення) шару підшкірно-жирової клітковини;
- неможливо відчути пульсацію черевної аорти.
Лабораторні

Призначають аналіз крові:
- загальний – виявляє наявність запального процесу;
- біохімічний – показує зменшення рівня білків у крові, зниження показників калію, кальцію, натрію, збільшення ліпази, цукру, амілази.
В аналізі сечі збільшений показник діастаза. При необхідності призначають копрограму, выявляющую велика кількість нейтрального жиру, залишків м’язових волокон, часток сполучної тканини, що є ознаками зниженої функції підшлункової.
Інструментальні
Проводяться для уточнення, підтвердження попереднього діагнозу. Повноту патологічного процесу при діагностиці хвороби можна визначити за допомогою:
- ультразвукового дослідження органів черевної порожнини;
- МРТ;
- ЕГДС (огляд стінок органів травної системи за допомогою ендоскопа);
- діагностичної лапароскопії.
За показаннями можливе проведення комп’ютерної томографії, інших досліджень.
Лікування
Методи, що використовуються для лікування панкреатиту, безпосередньо залежать від форми захворювання. Загострення хронічного, гострий процес в підшлунковій вимагають якнайшвидшої госпіталізації, проходження стаціонарного лікування.
Консервативна терапія представлена наступними пунктами:
- сувора дієта, голод протягом 2-4 діб;
- охолодження (холодний компрес, грілка з льодом) області розташування ПЖ;
- препарати, що знижують рівень інтоксикації організму;
- внутрішньовенно вводять розчини для нормалізації водно-сольового балансу, поліпшення показників крові;
- ліки, які нейтралізують дії ферментів;
- знеболюючі, спазмолітики;
- нестероїдні протизапальні засоби;
- антибіотики;
- вітаміни.

Призначають ферменти підшлункової залози. Це призначення може здатися дивним, адже їх надлишок викликав інтоксикацію, загальний важкий стан хворого. Вся справа в тому, що їх немає там, де вони потрібні, протоки підшлункової перекриті. Замість травного тракту зовнішній секрет залишається в ПЖ, частково всмоктується в кров. Прийом ферментсодержащих препаратів дозволяє відновити нормальну роботу шлунково-кишкового тракту.
Хірургічне втручання при терапії від панкреатиту виконується у випадках тяжкого ураження органу допомогою лапароскопічної молоинвазивной або лапаротомической операції. У післяопераційний період використовують наведені вище засоби консервативної терапії, призначають додаткове симптоматичне лікування.
Після виписки із стаціонару хворому рекомендується проводити санаторно-курортне лікування 1-2 рази на рік. Обов’язковою умовою для підтримки підшлункової залози є дотримання рекомендованого лікарями режиму харчування при панкреатиті. Дієта виключає жирну, смажену, гостру їжу. Їсти необхідно 5-6 разів на день малими порціями, уникати переїдання. Найбільшу небезпеку, що приводить до загострення хвороби, являє прийом спиртних напоїв, їх необхідно виключити.






